Calcium
Calcium (Ca) ist zu 98% in den Knochen enthalten und sorgt für deren Stabilität. Es ist darüber hinaus bei der Blutgerinnung und der Muskelkontraktion von Bedeutung. Die Aufnahme erfolgt über die Nahrung: Knochen, Knochenmehl und Eierschalen sind calciumhaltig. Ausgeschieden wird Calcium über den Urin, den Kot und geringfügig über den Schweiß.
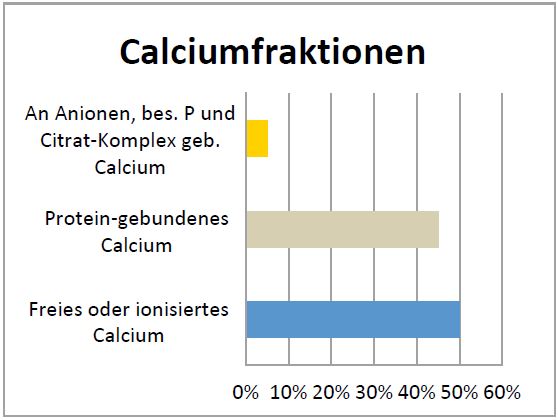
Der Calcium- und Phosphorhaushalt wird reguliert durch Aufnahme aus dem Dünndarm, Einbau oder Demineralisation aus dem Knochen und Ausscheidung über die Nieren. Dabei spielt das in der Nebenschilddrüse gebildete Parathormon (PTH) eine zentrale Rolle. Trotz Einfluss vieler exogener Faktoren, wie schwankende Zufuhr der Mineralstoffe, kann die Homöostase durch dieses Regulationssystem lange aufrechterhalten werden. Besonders Calcium wird sehr eng reguliert. Das bedeutet, dass ein Calciumwert außerhalb der Norm, auch bei geringfügiger Abweichung, immer verifiziert werden sollte. Die Bestimmung des Calciums im Blut: Das Calcium besteht aus 3 Fraktionen: 50% als freies oder ionisiertes Calcium, 45% protein-gebundenes Calcium, 5% an Anionen, insbesondere an P und Citrat-Komplex gebundenes Calcium (Abb. 1).
- Abb. 1: Calciumfraktionen
Protein-gebundenes Calcium (Routinediagnostik)
Im Serum wird häufig das protein-gebundene Calcium ermittelt, da es leichter zu bestimmen ist als ionisiertes Calcium, denn es wird von der Präanalytik weniger beeinflusst. Allerdings wird seine Konzentration im Serum vom Totalprotein, insbesondere dem Albumin beeinflusst. Ein Abfall der Albuminkonzentration bewirkt eine Erniedrigung des Serumcalciums.
Ionisiertes Calcium
Dies ist ein besserer Indikator des biologisch-aktiven Calciums, da die Serum- oder Plasmakonzentration direkt von PTH und Calcitriol gesteuert wird. Somit ist es die sensitivere Methode zur Messung bei Störungen des Calciumhaushaltes. Allerdings ist die Präanalytik ungleich aufwendiger. Ionisiertes Calcium kann nur bestimmt werden, wenn es unter Luftabschluss genommen wird (Anleitung zur Entnahme bei Laboklin erhältlich).
Beispiele für Hypocalcämie
| Sekundärer Hyperparathyreoidismus |
Hypocalcämie |
| Vit.-D-Mangel | Vit D↓ = Resorption des mit Nahrung aufgenommenen Ca↓, Ca im Serum↓ = PTH↑ (Ca-Absorptionsstörung, Vit. D-Mangel, Malabsorption) |
| Chronische Niereninsuffizienz (CNI) |
Glomeruläre Filtrationsrate (GFR)↓, P-Retention, daher P im Serum↑, Bildung von Komplexen mit freiem Ca = Hypocalcämie, PTH↑ = Verlust der Knochenmasse = Osteomalazie/Rachitis |
| Nephrotisches Syndrom | Proteinurie führt zum Verlust des Vit. D-bindenden Proteins, daher niedrige 1.25(OH)-Konz. im Serum/Plasma, Cave: Ca und PTH können im Normbereich sein! |
| Leberzirrhose | Albuminsynthese↓ = Gesamt-Calcium↓, ionisiertes Ca bleibt normal, gleichzeitig Vit. D-Mangel = Ca-Retention |
| Idiopathische Hypocalcämie | Blut-Ca↓, PTH↑ = Ca-Absorption im Darm↑, Ca-Reabsorption in Niere↑, bei länger andauernder Problematik = Ca-Abbau aus Knochen, stetiger Abfall Ca im Blut führt zu neurologischer Übererregbarkeit |
| Tumoren mit osteoblastischen Metastasen |
Mamma-, Prostata-, Bronchial- und Schilddrüsenkarzinome bewirken eine Remineralisierung des Skeletts. Ca, P im Serum↓, AP↑ = „hungry bones syndrome“ |
| Akute Pankreatitis | Im entzündeten, nekrotischen Gewebe des Organes werden Fettsäuren (FS) zusammen mit Ca und Mg verseift. Serum Ca↓, Ca-Ausscheidung↓ |
| NNR-Hyperplasie (Glukokortikoidgabe) |
Cortisol hemmt intestinale Ca-Absorption, erhöht renale Elimination, Cortisolüberschuss begünstigt Osteoporose |
Beispiele für Hypercalcämie
| Primärer Hyperparathyreoidismus |
Adenom oder Hyperplasie der Nebenschilddrüse, seltener Karzinom, Ca-Absorption↑ da 1.25 (OH)-Vit. D Synthese↑ induziert durch PTH |
| Vit.-A-Überdosierung | Katzen viel anfälliger als Hunde!!! Knochenresorption = Ca↑, PTH und 1.25-(OH)-Vit. D im Normbereich |
| Vit.-D-induzierte Hypercalcämie | Nicht regulierte vermehrte Umwandlung von 25-(OH)-Vit. D in 1.25-(OH)- Vit. D in Makrophagen der Granulome. Im Serum/Plasma 1.25.(OH). Vit. D erhöht, PTH↓ |
| Hyperthyreose | Seltene Form der Hypercalcämie, PTH und 1.25-(OH)-Vit. D innerhalb der Referenz |
| M. Addison | Mangel an Glukokortikoiden erhöht intestinale Ca-Absorption und vermindert renale Ausscheidung |
| Neoplasien mit Ausschüttung | PTH-releated Protein (PTH-rp) PTH +/-, PTH-rp↑ (Analbeutelkarzinom, Lymphom) |
Anorganisches Phosphor (P)
Die Begriffe Phosphor und Phosphat werden in der Labormedizin wechselseitig verwendet. Das ist für klinische Belange bedeutungslos, denn der Phosphatgehalt wird als anorganischer Phosphor angegeben. 85% des Phosphates sind in den Knochen in Verbindung mit Calcium lokalisiert und 14% liegen intrazellulär vor. Dort ist es als Anion oder als Bestandteil von Lipiden, Proteinen und Nukleinsäuren vorhanden. 1% des P-Gehaltes sind im Plasma oder anderen Körperflüssigkeiten lokalisiert, trotzdem korreliert bei den meisten pathologischen Zuständen die Konzentration im Serum mit dem Phosphatgehalt des Körpers. Die renale Reabsorption ist ein wichtiger Anhaltspunkt für den Phosphatwert im Serum. Wird die Phosphataufnahme erhöht oder die GFR vermindert, wird die renale Reabsorption vermindert. Reguliert wird die renale Reabsorption über den Fibroblast Growth Factor (FGF) und das Parathormon.
Beispiele für Hypophosphatämien
| Primärer/tertiärer Hyperparathyreoidismus |
Hypercalcämie, Hypophosphatämie |
| Intestinale Malabsorption | Absorption von Vit. D und Ca↓ = sekundärer HPTH |
| Vit.-D-Mangel Rachitis/ Osteomalazie |
1.25 (OH)-Vit D↓, AP↑ |
| Diabetische Ketoazidose | Zunächst P↑, dann Verschiebung P von Extrazellulärraum (EZR) nach Intrazellulärraum (IZR) = Hypophosphatämie |
| Nierenschädigung | Tubulusschaden aufgrund von bspw. Zytostatika bis hin zum Fanconi-Syndrom |
| Refeeding-Syndrom | Bei Mangelversorgung mit Glucose deckt Organismus Energiebedarf mittels Fettverbrennung (Lipolyse), freie FS↑, Glukose, Insulin↓, wenn Mangelsituation beendet, Insulinausschüttung↑, Anstieg K, Mg und P im IZR, Abfall im Blut |
Hyperphosphatämien
Hyperphosphatämien senken die Konzentration von 1.25-(OH)-Vit. D und steigern die Sekretion von PTH und FGF. Diese Hormone haben eine phosphaturische Wirkung.
Beispiele für Hyperphosphatämie (physiologisch beim Jungtier)
| Verminderte renale Ausscheidung (Feline Lower Urinary Tract Disease (FLUTD), CNI, Blasenruptur) |
P↑ da Retention aufgrd. GFR↓: Änderung über aktive Reabsorption, hormonunabhängig, allerdings wird P-Konz. des EZR auch von Hormonen gesteuert: PTH und FGF↑ = Phosphaturie |
| Akute metabolische Azidose | Verschiebung des P von IZR in EZR, Bsp. respiratorische Azidose, diabetische Ketoazidose, Gewebshypoxie |
Magnesium
1% des Magnesiums (Mg) ist in der extrazellulären Flüssigkeit zu finden. Die Mg-Fraktionen im Serum und Plasma liegen als ionisiertes Magnesium, protein-gebundenes Magnesium, meist an Albumin und komplex-gebundenes Magnesium in Salzform vor. Das Skelettsystem, der Magen-Darm-Trakt und die Nieren regulieren die Magnesiumkonzentration im Plasma. Magnesium ist von der Albuminkonzentration und vom pH-Wert abhängig, bei einer Alkalose ist der Mg-Wert durch erhöhte Proteinbindung vermindert. Allerdings kann eine Verminderung auch mit normalen Serumwerten einhergehen. Magnesium hat vielfältige Aufgaben: Es ist essentiell für das Elektrolytgleichgewicht, den Energiestoffwechsel (Aktivierung von ATP), die Erregungsleitung der Nervenzellen, Eiweißsynthese, Aufbau der Knochenmatrix und Mineralisation des Skelettes und für die Zellteilung.
Beispiele für Hypomagnesiämien
| Gastrointestinale Erkrankungen, mangelnde Aufnahme |
Bsp.: Diarrhö, Malabsorption und Mg-arme Ernährung |
| Inflammation | Erhöhung des C-reaktiven Proteins (CRP) im Plasma verhält sich invers zum Mg |
| Herzinsuffizienz | Störungen des Elektrolyt- und Wasserhaushaltes und des Säure- und Basen-Haushaltes, ursächlich durch Diurese und verminderte Nahrungsaufnahme |
| Präeklampsie/Eklampsie | Kardinalsymptome: Hypertonie und Proteinurie, evtl. Ca-Antagonismus an Ca-Kanälen oder intrazellulär |
| Diurese | Bsp.: Diuretika oder osmotische Diurese bei Diabetes mellitus |
Hypermagnesiämie
Außer bei ausgeprägter CNI sind bei sachgemäßer Substitution Hypermagnesiämien unwahrscheinlich.
Serumelektrolyte und die Ernährung
Bei Beurteilung der Serumelektrolyte sollte die Ernährung besondere Beachtung finden. Mit der Nahrung wird Calcium lediglich über Knochen, Knochenmehl und Eierschalen aufgenommen. Muskulatur und Innereien, Gemüse und Obst sind deutlich calciumärmer.
Eine Ca-Unterversorgung in der Nahrung führt zur erhöhten PTH-Sekretion. Das hat eine Mobilisierung von Ca aus den Knochen und eine erhöhte Aufnahme aus dem Darm zur Folge. Langfristig entwickeln sich Demineralisation der Knochen bis hin zur Knochendeformation, insbesondere der Röhrenknochen und andere Veränderungen des Skelettsystems. Typisches Anzeichen ist der sog. „Gummi-Kiefer“.
Eine Ca-Überversorgung hingegen, die nutritiv bedingt deutlich seltener auftritt, führt zu Calcifizierungen im Gewebe, Ulzera im Magen und Störungen der Muskelkontraktionen bis hin zur Tetanie. Massiv gestörter Knochenstoffwechsel, insbesondere an den Röhrenknochen und erhöhte Ausscheidung des Calciums mit dem Harn sind Anzeichen einer Ca-Überversorgung.
Phosphat ist in vielen Nahrungsmitteln enthalten (Fleisch, Gemüse und Fett). Dadurch ist die Phosphoraufnahme durch die Nahrung in den meisten Fällen ausreichend. Speicherort des Phosphates ist das Skelettsystem, Regulator ist die Niere.
In der Nahrung sollte das Ca/P-Verhältnis 2:1, evtl. 1.5:1 sein. Fehlversorgungen, sogar inverse Ca/P-Verhältnisse, liegen häufig bei individuellen Rationen vor.
Magnesium kommt besonders in grünem Gemüse, Nüssen, Getreide, Meeresfrüchten und Fleisch vor. Aber auch Trinkwasser, insbesondere hartes Wasser, ist magnesiumhaltig.
Besonders wichtig im Zusammenhang mit den Serumwerten und der Ernährung ist die Erkenntnis, dass Serumwerte innerhalb der Norm keinen Rückschluss auf eine ausgewogene Ernährung zulassen. Ein Elektrolytwert im Serum innerhalb der Referenz bedeutet nicht, dass die Ration hinsichtlich dieser Parameter bedarfsdeckend ist. Dazu bedarf es einer bilanzierten Rationsberechnung.
Dr. Anja Cölfen